狭心症とは
狭心症は、類似した病気の心筋梗塞[しんきんこうそく]と合わせ、虚血性心臓疾患と呼ばれています。「虚血性」とは「血液が不足している」という意味です。虚血性心臓疾患は、がん・脳卒中と並ぶ日本人の3大死因の一つで、高齢化社会を迎え、患者数は増加の一途です。
とはいえ狭心症は、塩分や糖分の多い食事・運動不足・喫煙といった生活習慣を見直すことで予防できます。
ここでは、狭心症がなぜ起こるのか、どういう症状が現われるのか、どういう検査をし、どう治療するのか、どうやって予防したらいいのかを説明します。
狭心症とはどんな病気?
狭心症とは、心臓の冠動脈[かんどうみゃく]が詰まって狭くなり、十分な酸素や栄養分が届かなくなる病気です。
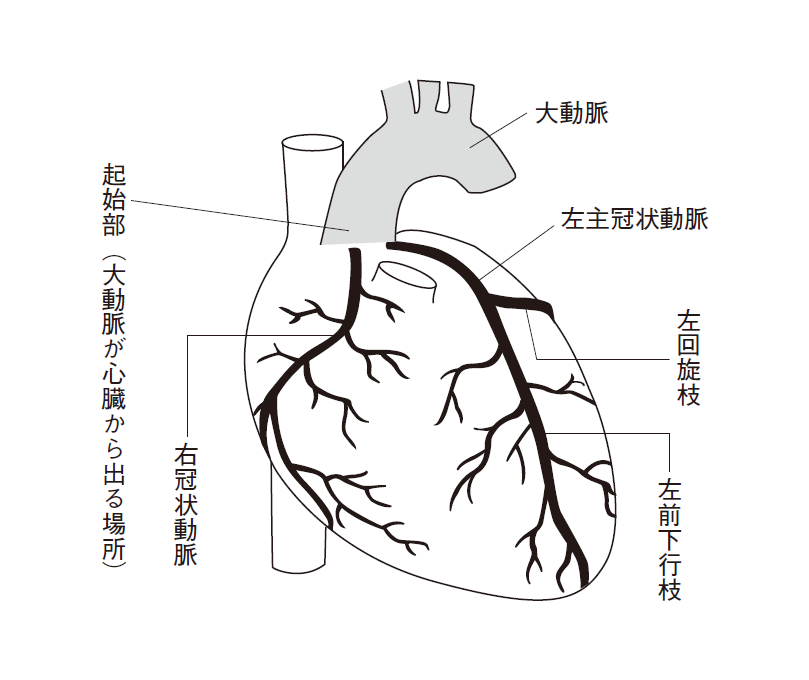
冠動脈(冠状動脈とも呼ばれます)は、心臓を動かす筋肉である心筋に酸素と栄養分を送る血管で、大動脈から分岐し、心筋を外側から覆うようにして走っています(※図1)。右冠状動脈と左冠状動脈がありますが、後者はさらに左前下行枝[ひだりぜんかこうし]と左回旋枝[ひだりかいせんし]に分かれます。
この3本の冠動脈のうち、1本が詰まった状態を1枝病変、2本を2枝病変、3本すべてが詰まった状態を3枝病変と呼びます。言うまでもなく、詰まった箇所が多いほど重篤です。
狭心症と心筋梗塞の違い
狭心症によく似た病気に心筋梗塞がありますが、狭心症は冠動脈が狭まった(いくらかは血流がある)状態であるのに対し、心筋梗塞は冠動脈が塞がってしまった(血流がなくなってしまった)状態です。
血管が塞がってしまうと、酸素と栄養分が来ないため、詰まった先の心筋が壊死[えし]してしまいます。壊死した心筋は再生しません。したがって、心筋梗塞のほうがより危険で重篤です。胸の痛みや圧迫感は、狭心症では、数分から長くて15分程度と一時的ですが、心筋梗塞では30分以上継続し、安静にしていても治まりません。
かつては、狭心症から心筋梗塞へと進む、と考えられていましたが、現在、必ずしもそうではなく、狭心症ではない人が突然心筋梗塞を起こすケースが、かなりあることが分かってきました。
種類3つ
①安定狭心症(労作[ろうさ]性狭心症)
階段を上がったり、重いものを持ったり、運動をしたり、心理的なストレスを受けたりしたときに、胸に痛みや圧迫感を覚えます。力仕事や運動をしたり、ストレスを感じたりすると、それに応じて、体内にたくさんの血液を送り出そうと心筋が活発に働き始めますが、血管が細っていて血液供給が追いつかず、胸の痛みなどの症状が出るのです。毎回、ほぼ同じ程度の運動やストレスで生じます。カッコ内の病名にある「労作」とは、日常動作や運動などで体を動かすことです。
②不安定狭心症
安定狭心症と違い、痛みが強くなる、発作の回数が増える、少しの動作や安静状態でも発作が起こるといった、痛みや圧迫感のパターンが変化します。それまで症状が安定していた人にそうした変化が現われたら、危険です。冠動脈が急速に狭まりつつあることを示している可能性があるからで、こうした場合は、すぐに救急車を呼ぶか、医師に連絡をとってください。
③異型狭心症
夜、寝ているとき(特に明け方)や、昼間、安静にしているときに、胸が苦しくなる発作を起こします。多くの場合、冠動脈が一時的に痙攣[けいれん]を起こして収縮し(この状態を「攣縮[れんしゅく]」と言います)、血流を途絶えさせることによって起こります。大した動脈硬化がないのに起こることがあります。
原因
狭心症の原因は、ほとんどが動脈硬化です。動脈硬化とは、高血圧その他のさまざまな要因で血管が柔軟性を失い、硬くなってしまった状態です。動脈硬化が進むと、血管の厚みが増し、血管を狭めます。
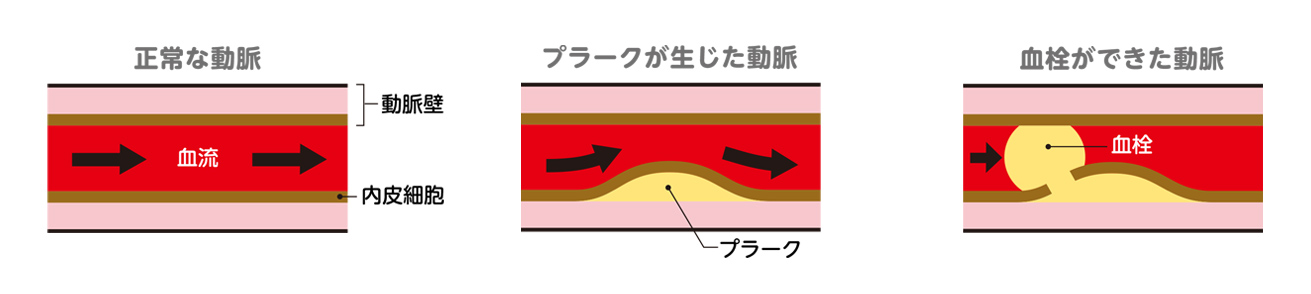
また、コレステロール等が溜まって、血管壁の内側に、脂質(脂肪分)から成るコブのようなものができます。LDLコレステロール(悪玉コレステロール)が血液中に増えすぎると、傷のついた内皮細胞(動脈壁を形作っている一番内側の細胞)のすき間からLDLコレステロールが血管壁の内側に入り込み、それを退治しようとする免疫細胞や、その他の細胞も入り込んで、コブのように膨れ上がります(※図2)。
こうしたコブを「プラーク」と言います(プラークとはアテローム(粥腫[じゅくしゅ])の隆起したものです)。プラークが大きくなって破れると、そこに急速に血の塊(血栓)ができ、血管が塞がれてしまいます。この状態が心筋梗塞です。
前兆
狭心症の前兆は、胸の痛みや、胸が締めつけられるような圧迫感です。しかし、安静にしていれば治まることが多いので、軽く考えて放置してしまう人が少なくありません。胸の違和感や軽い痛み、あるいは胸が締めつけられるような強い痛みが一度でもあったら、狭心症や心筋梗塞を疑って医師に相談したほうがいいでしょう。
以下のようなリスク要因を抱えていると、発症しやすいと言われています。
以上のリスク要因のうち3項目以上当てはまる、男性なら50歳以上、女性なら60歳以上の人は、狭心症や心筋梗塞を発症する可能性が高いので、要注意です。
症状
狭心症の症状は、主に胸の痛みや、締めつけられるような圧迫感です。一般的に、坂道や階段を上ったり、重い荷物を持ったりしたときに、突然、胸が痛くなったり、締めつけられるような圧迫感を覚えます。心臓に負担のかかるような行動をとったときに、症状が出るのです。
したがって、上記のような動作だけでなく、運動をしたり、心理的なストレスを受けたり、急に寒いところに移動したりしても、同じような症状が出ます。
痛む場所は、主に胸の中央部から胸全体にかけてで、重圧感、圧迫感、絞扼感(締めつけれらるような感じ)を伴います。ときには背中や上腹部、左の腕の内側などが痛むことがあり、また、まれに首や顎に痛みが出ることもあります。呼吸が苦しい、冷や汗や脂汗が出る、吐き気がする、胃が痛むといった症状を訴える人もいます。胆石症(胆汁の通り道の胆道に結石ができる病気で、激しい腹痛を起こします)と診断されたのに、実は狭心症だった、というようなケースもあります。
寒い冬の夜、暖かいレストランでたらふく飲み食いし、食後タバコを一服喫って店を出て、冷たい夜風にさらされたとたん発作を起こす、といった事態が、最も典型的な発症例だと言えるでしょう。
検査・診断方法9つ
狭心症の検査・診断方法としては、以下のようなものがあります。
①問診
まずは医師による問診があります。どんなとき、体のどこに、どんな症状が出るのか、痛みや圧迫感はどのくらい続くのか、ほかに持病はないか、血縁の家族に心臓病の人はいないか、といったことを尋ね、概略の状況を把握します。
問診のあと、以下の各種検査の中から、医師が適宜取捨選択し、検査を行ないます。
②心電図検査
心電図とは、心臓が電気的にどう活動しているのかをグラフの形に記録するものです。被験者の胸等に電極を付け、安静にしてもらって心電図をとります。この検査をすると、心臓の拍動の状態(収縮・拡張している状態)が把握でき、過去に心筋梗塞を起こしていなかったか、なども分かります。
狭心症では発作が起きてから、病院に行くまでに患者が元の状態に戻ることが多いため、正常に測れないことがあります。そのため、狭心症が疑われる場合は、発作時の状態を調べるために、運動をしてもらって心電図を測る、「負荷心電図」を行うことがあります。
③心エコー検査
心エコー検査というのは、超音波(エコー)を使って心臓の状態を探るものです。超音波というのは、人の耳には聞こえない高い周波数の音波で、これを体に当て、体内の臓器や血液が流れる様子を映し出します。放射線ではないので被曝の心配がなく、妊娠中の女性でも受けられます。
④運動負荷試験
安静時ではなく、運動をしてもらいながらとる心電図検査です。実は、安静時にとる心電図は、心筋梗塞では特徴的な変化が現われるのですが、狭心症では、発作が起きていないときは、ほぼ正常であることが少なくありません。発作中であれば異常が現われるのですが、病院に受診するころには、正常な状態に戻っていることが多いのです。それで、狭心症が疑われる場合は、運動をしてもらいながら心電図をとります。被験者は、トレッドミル(ベルトコンベアー状のベルトの上を歩行する器具)や自転車エルゴメータ(スタンド式自転車のペダルをこぐ器具)などを使って運動します。
⑤ホルター心電計
ホルター心電計とは、携行用の小型心電計です。胸に電極を貼り付けたままにして、日常生活における心臓の状態を把握します。これを装着すれば、深夜から早朝までの普段測れない時間帯を含めた、24時間の心電図をとることができます。
⑥血液検査
血液検査で心筋梗塞を確認することができます。狭心症では血液検査をしても異常は現われないのですが、心筋梗塞では、心筋が壊死する際に心筋細胞から酵素が血液中に漏れ出るので、それを調べます。
代表的なものの一つにクレアチンフォスフォキナーゼ(CPK)という酵素があります。心筋梗塞の発作後、4~5時間経ってから血液中に増えてきます。
最近、よく測定に使われるようになったのがトロポニンという酵素です。心筋梗塞の程度により、発症後2~3日から5~6日間、高い値を示します。90~95%の精度で心筋梗塞の診断ができます。
また、BNP(脳性ナトリウム利尿ペプチド)というホルモンの血中濃度を測定するのも、心不全(心臓が衰えた状態。心筋梗塞もその原因の一つ)の病態を知るのに有用です。BNPは主に心室から分泌され、心筋を保護する働きをします。心臓に負担がかかったり、心筋が肥大したりすると血中濃度が増します。自覚症状が出る前から濃度が上がるので、心機能低下の早期発見に役立ちます。
⑦冠動脈造影検査
冠動脈をX線撮影する検査です。股の付け根や手首等から、動脈にカテーテルと呼ばれる細い管を入れ、冠動脈にまで持ってゆき、これを通じて造影剤を注入し撮影します。
⑧冠動脈CT検査
CT(コンピュータ・トモグラフィ)の一種です。以前、心臓は、動きが激しいためCTで撮影することができなかったのですが、機器が進化し、ごく短時間で心臓の断面を撮影し、三次元画像で表わすことが可能になりました。造影剤を注入して撮影する点はカテーテルを使った「冠動脈造影検査」と同じですが、カテーテル検査では入院が必要なのに対し、こちらは外来で受けられます。
⑨心筋シンチグラム検査
放射性同位元素(ラジオ・アイソトープ)を体内に注入し、それを標識として心筋の血液の流れを計測するコンピュータ断層撮影です。心臓核医学検査とも言われます。
治療薬
ニトログリセリン
ニトログリセリンは、狭心症の発作が起きたときに、応急処置として飲む舌下錠です。舌の下に入れて溶かすと、すぐに体内に吸収され、1~2分で発作を抑えます。一時的に血管を拡張させる作用があるからです。ただし、持続性のない救急用の薬なので、治療薬は別に求めなければなりません。また、救急用としても、狭心症には効きますが、心筋梗塞にはあまり効果がありません。
抗血小板薬・抗凝固薬
代表的な抗血小板薬はアスピリンです。狭心症の治療薬としては、「抗血小板療法」や「抗凝固療法」の薬が基本で、どちらも血液が固まるのを防ぐことで冠動脈の血流を良くします。抗血小板薬は、血を固める作用のある血小板の働きを抑え、血を固まりにくくします。
硝酸薬・カルシウム拮抗薬
硝酸薬やカルシウム拮抗薬は、冠動脈を拡張させることで血流を改善します。
交感神経ベータ遮断薬(ベータ・ブロッカー)
交感神経ベータ遮断薬は、血液の量を減らすことで血流を改善します。このほか、血糖を下げる作用のある薬を使う場合もあります。
ごく軽い狭心症では、こうした薬物治療だけでよい場合もありますが、一般的には、薬だけで軽快することは難しく、カテーテル・インターベンションや冠動脈バイパス手術を選択する必要が出てきます。
手術方法
手術方法を大別すると、内科的治療のカテーテル・インターベンション(PCI)と、外科治療の冠動脈バイパス手術(CABG)に分かれます。
①カテーテル・インターベンション(PCI)
カテーテル(細い管)を冠動脈に挿入して行なう手術です。現在、1枝病変では、外科手術(冠動脈バイパス手術)よりカテーテル・インターベンションを行なうことが多くなっています。
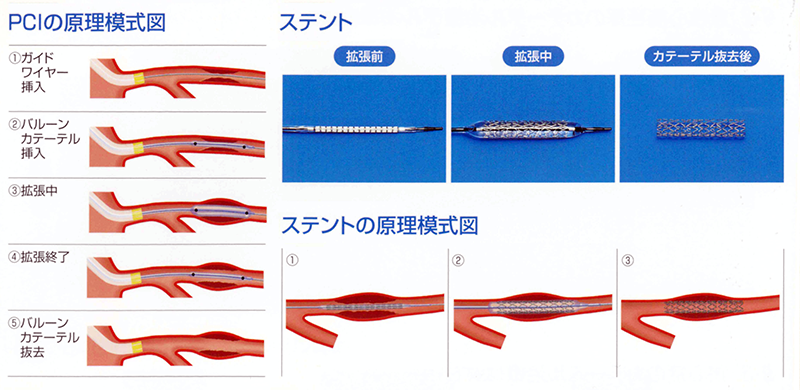
「冠動脈造影検査」と同様、手や足から動脈にカテーテルを入れ、冠動脈まで持ってゆき、カテーテルの先端に装着したバルーン(風船)やステント(筒状になった網目の金属)を使って血流を改善します。
ステントを使う場合は、バルーンの先端にステントを折りたたんだ状態で装着し、冠動脈の狭まった箇所まで持っていって膨らませます。
バルーンが膨らむと血管が押し広げられます。その状態でバルーンをしぼませ、抜き取ると、血管が押し広げられたままの状態で残ります。こうして血流を改善します(※図3)。
ただし、ステントは周りに血栓を生じやすいという欠点があります。血栓ができると、せっかく広げた血管をまた塞いでしまいます。それで、最近はステント自体に抗血小板薬を染み込ませ、自然に放散させることで血栓ができないように工夫したステントが使われるようになってきました。
<カテーテル・インターベンションの長所と短所>
【長所】
・体にメスを入れるわけではないので、外科手術に比べ体の負担が軽い。
・数日の入院で手術を済ませることができる。
【短所】
・外科手術に比べ再発率が高い。
・1枝病変では力を発揮するが、2枝病変や3枝病変、あるいは他の疾患も合併しているような、より重篤な症状の場合は、外科手術でなければ対応できない。
②冠動脈バイパス手術(CABG)
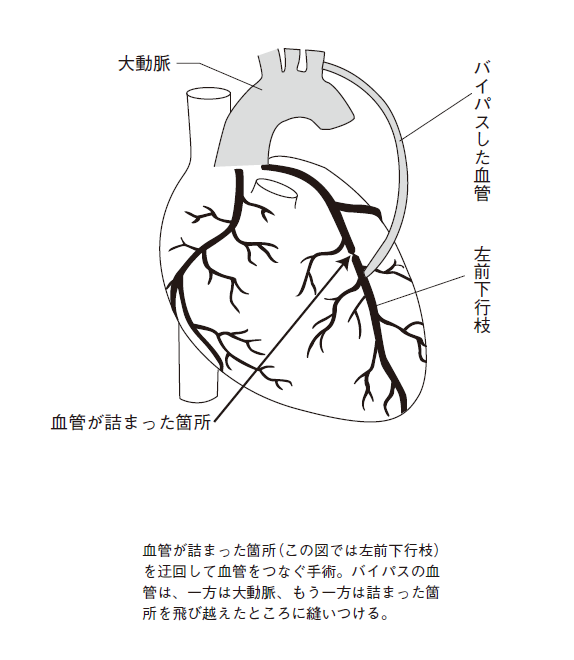
冠動脈の、詰まったり狭くなったりした箇所を迂回して、新たな血管(バイパス)を繋ぐ手術です。事故で走行できる車線が減り、大渋滞しているとき、脇道(バイパス)を設けて車がスムーズに流れるようにするのと同じです。
迂回路にする血管を体の別のところから切り取ってきて、一方を大動脈に繋ぎ、もう一方を、詰まったり狭くなったりした箇所の先に縫い付けます(※図4)。迂回路用の血管は、以前は足の静脈を用いることが多かったのですが、10年くらいでまた詰まるケースが多いことが分かってきて、現在では胸や胃、上肢の動脈を使うようになりました。
カテーテル・インターベンション(PCI)と比べ、新しい血管を設置するので、血流が完全に改善されるという長所があります。
直径1.5ミリから2ミリくらいの血管を、髪の毛より細い糸で繋ぎ合わせる手術なので、執刀医の腕が問われます。また、手術時間が長くなると合併症を起こす危険性が加速度的に増すので、スピードも要求されます。
同じ冠動脈バイパス手術(CABG)でも、いろいろな手術の方式があります。
②a 人工心肺使用・不使用による分類
②a-1. 従来の人工心肺使用のCABG
心臓は絶えず動いている(拍動している)ので、手術中は心臓の動きを薬で一時的に止める必要があります。動いているものを相手に手術するのは、大変難しいからです。
ただ、心臓以外の体の各部に血液を送らないわけにはいかないので、人工心肺(※図5)に繋ぎます。これは、心臓の代わりに血液のポンプ役を務める、人工肺の機能も併せ持つ機械です。
この方式には、人工心肺が脳梗塞や腎不全などの合併症を引き起こしやすいという短所があります。
②a-2. オフポンプCABG
合併症を引き起こしやすい人工心肺は使わずに、心臓を止めず、動かしたまま行なう手術です。動き続ける心臓に対しては、スタビライザーという器具を使って、一部だけ動きを止めます。スタビライザーは、ドーナツ型をした直径4センチくらいのシリコンゴム製器具で、これを心臓に押し当てると、あてがったドーナツの穴の部分だけ動きを止めてくれます。
人工心肺を使わないので、それが引き起こす合併症の危険が減ります。「オフポンプ」とは、ポンプ=人工心肺=を使わない、という意味です(人工心肺を使う手術は「オンポンプ手術」と呼ばれます)。現在、冠動脈バイパス手術では、このオフポンプ方式がスタンダードになってきています。
②b 切開方法による分類
冠動脈バイパス手術(CABG)を切開方法で分類すると、以下の手術方法があります。
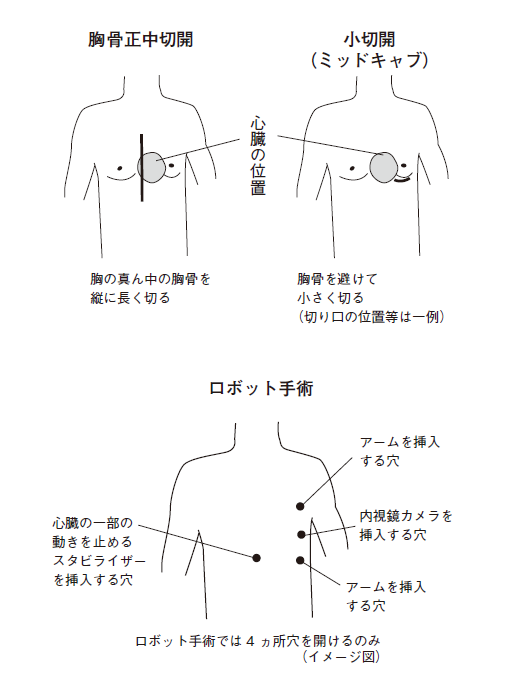
②b-1. 胸骨正中[きょうこつせいちゅう]切開CABG
胸を喉からみぞおちのあたりにかけて縦に25~30センチくらい切り開き、開胸器で押し広げ、心臓を露出させて行なう手術で、昔から行なわれてきている方式です。
胸の真ん中正面には、縦に胸骨という大きな骨があり、そこから何本もの肋骨が横に張り出しています。心臓や肺は、この籠のような形をした骨の中に収められ、保護されているのですが、このために、心臓を手術しようと思えば、この胸骨を切り開き、押し広げなければならないのです。
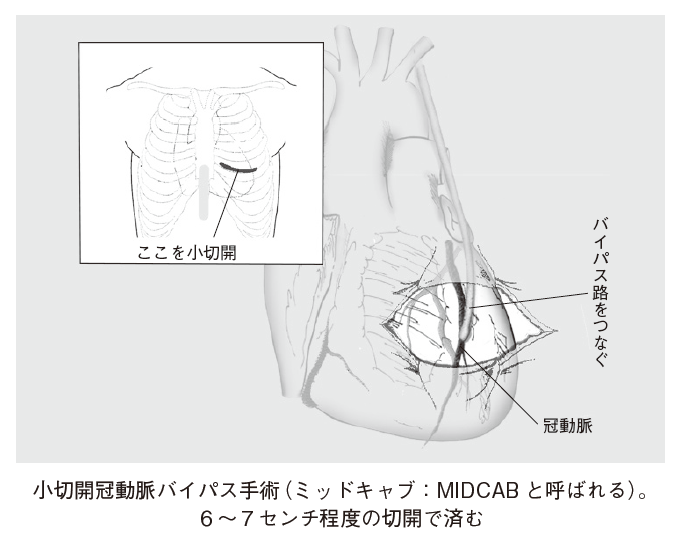
②b-2. 小切開CABG(MIDCAB)
胸骨を切り開かず、肋骨の下を6~7センチほど切り開いて行なう手術です(※図6、7)。こうすると、患者の体の負担は大幅に改善され、入院期間も短縮されます。
②b-3. 内視鏡下手術、ロボット手術(CABG)
現在考えられる、最も安全で体に負担をかけない手術です。
内視鏡下手術は、メスで皮膚を切り開かず、胸に小さな穴を開け、そこから内視鏡を入れて行ないます。小切開CABGでは、肋骨の一部と神経なども切る必要があり、手術後の痛みが大幅に低減するわけではないのですが、内視鏡下手術では、肋骨はもちろん神経も切らずに済むので、痛みが大幅に減り、手術の傷もすぐにふさがります。
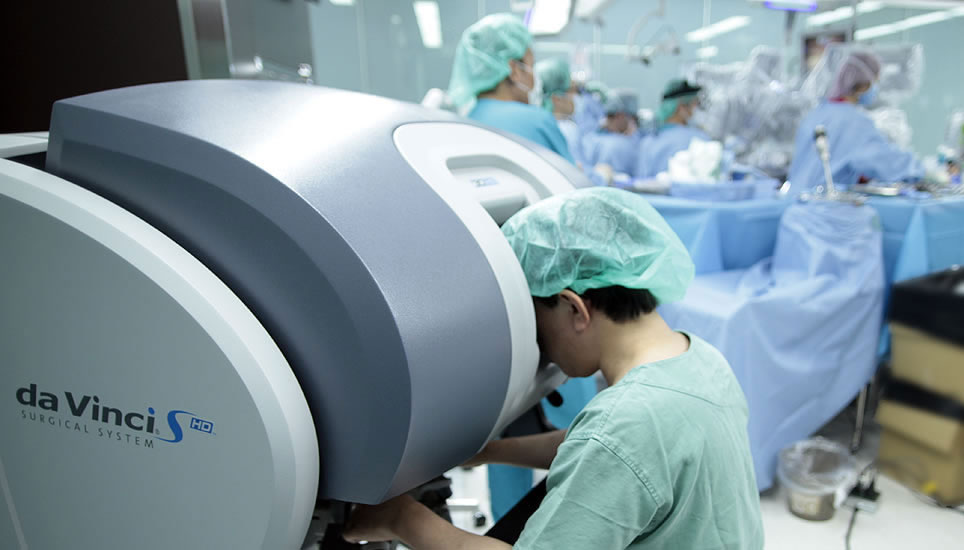
さらに進化したのがロボット手術(商品名から「ダビンチ手術」とも呼ばれます)です。ロボットと言っても、人間の手を介さずにすべてをロボットが行なう、というものではなく、あやつるのはあくまでも人間(医師)です。内視鏡を高度に進化させ、コンピュータ制御にしたもの、と思えばいいでしょう。
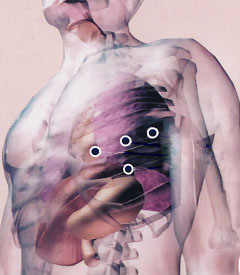
胸に四つの小さな穴を開け(※図7、8)、そこからメスや鉗子[かんし]、カメラなどを装着したロボットの腕(アーム)を差し込みます。手術を担当する医師は3メートルほど離れた操作台から、送られてくる画像を見ながらロボットの腕を操作し、手術します(※図9)。
画像は3次元、操作はなめらかで、画像拡大機能、手振れ防止機能などもあります。四つの小さな穴を開けるだけなので、患者の負担は最も軽く、手術中の出血も極めて少なく、傷もすぐふさがって、手術後3日の入院で帰宅することも可能です。ただし、内視鏡下手術もロボット手術も、医師に極めて高度な技術力が求められます。
ダビンチ手術(ロボット手術)について詳しく知りたい方はこちらをご覧ください。
②c 麻酔方法による分類
冠動脈バイパス手術(CABG)は全身麻酔で行なうのが一般的ですが、局所麻酔で行なう手術方法もあります。
②c-1. アウェイク手術(CABG)
全身麻酔をかけず、胸部にのみ局所麻酔をかけて行なう手術です。全身麻酔は体に大きな負担をかけるので、重症の呼吸不全や脳梗塞を患っている人、あるいは高齢者では、心臓手術が必要と分かっていても踏み切れないケースがしばしばあるのですが、局所麻酔(硬膜外麻酔)なら体の負担が軽いので、手術することができます。ただし、麻酔医に高度の腕が要求されます。
手術中、患者に意識があり、医師と言葉が交わせます。「アウェイク」とは覚醒している(目覚めている)ということです。
予防と食事・運動
狭心症の予防は、動脈硬化を起こさないことに尽きます。それには生活習慣の改善が一番で、それが発症や再発を防ぐ、なによりの近道です。カテーテル・インターベンションや冠動脈バイパス手術を受けたからといって、それで動脈硬化が完治するわけではありません。動脈硬化を呼ぶような生活習慣を続ける限り、いずれ狭心症や心筋梗塞を再発する恐れがあります。
【食事】
まずバランスの良い食事をとりましょう。塩分・糖分・脂肪分の取りすぎは、高血圧・糖尿病・高脂血症を呼びます。肥満・メタボリック症候群は万病のもとです。
【運動】
運動には無酸素運動と有酸素運動があり、前者は、短距離走や重量挙げのような瞬発力を必要とする運動、後者は、ウォーキングなど呼吸をしながら行なう軽い運動ですが、日ごろの運動としては、無酸素運動は激しすぎます。息が切れない、軽く汗をかく程度の運動で充分に動脈硬化は防げます。少しでもいいから、毎日歩くことを心がけてください。
【ストレス】
発作の引き金になるなど、ストレスも大敵です。完全主義者で仕事をきちんとやり遂げようとする人ほど、動脈硬化を起こしやすいといわれています。うまくストレスをかわす工夫をしてください。
【禁煙】
喫煙は、血管を傷つけたり収縮させたりします。さらに、喫煙をすると血圧が上がり脈拍が増えます。また、副流煙は周りにいる人たちにまで健康被害をもたらします。喫煙習慣は断ち切りましょう。
症状のセルフチェックシート
まとめ
狭心症は、心臓に酸素と栄養分が行かなくなる病気で、放置すると死に直結します。発作が起きたら、様子見などせずに、すぐに病院へ駆け込みましょう。
予防は、常日頃からバランスの良い食事・手軽な運動を心がけ、タバコをやめ、生活習慣を整えること、規則正しい生活を送り、ストレスをためこまないことです。
ニューハート・ワタナベ国際病院の心臓血管外科についてはこちらをご覧ください。










![胸骨正中[きょうこつせいちゅう]切開](img/cardiovascular_medicine_004/img05.png)